چرا موقع پریودی واژن درد میکند؟ بررسی علمی علل، عوامل و راهکارها
پریود یا قاعدگی یک فرآیند طبیعی در بدن زنان است که هر ماه به دلیل تغییرات هورمونی و آمادهسازی رحم برای بارداری اتفاق میافتد. در این دوره، بسیاری از زنان علاوه بر خونریزی، علائمی مانند دردهای شکمی، کمردرد، خستگی، تغییرات خلقوخو و حساسیت سینهها را تجربه میکنند. اما یکی از شکایتهای نسبتاً شایع در بین برخی زنان، درد در ناحیه واژن هنگام پریود است. این درد ممکن است خفیف، متوسط یا گاهی شدید باشد و باعث ناراحتی جدی در زندگی روزمره شود. در این مقاله به طور کامل بررسی میکنیم که چرا هنگام پریودی واژن درد میکند و چه عواملی در بروز آن نقش دارند.

درد واژن در دوران قاعدگی طبیعی است؟
احساس ناراحتی یا درد خفیف در ناحیه واژن در برخی روزهای قاعدگی میتواند طبیعی باشد، اما اگر درد شدید، تیز یا طولانیمدت باشد، ممکن است علامت مشکلی زمینهای باشد که نیاز به بررسی پزشکی دارد. درد واژن میتواند به تنهایی یا همراه با درد لگن، رانها، پایین کمر یا ناحیه شکم تجربه شود.
علل اصلی درد واژن هنگام پریود
۱. انقباضات رحم
در دوران قاعدگی، رحم برای دفع لایه داخلی خود (آندومتر) منقبض میشود. این انقباضات توسط مادهای به نام پروستاگلاندین تحریک میشوند. این ماده التهابی میتواند باعث درد شدید شکم، کمر و گاهی اوقات انتشار درد به ناحیه واژن شود. در واقع، احساس فشار یا درد در عمق واژن میتواند ناشی از این انقباضات عضلانی باشد.
۲. تحریک اعصاب لگنی
ناحیه لگن دارای شبکهای پیچیده از اعصاب است که اندامهای تناسلی را به مغز متصل میکنند. در دوران پریود، التهاب و افزایش جریان خون در لگن میتواند برخی از این اعصاب را تحریک کند و باعث احساس درد در نواحی اطراف از جمله واژن شود. این نوع درد معمولاً بهصورت مبهم یا تیر کشنده احساس میشود.

۳. خشکی واژن
هرچند در بیشتر زنان، ترشحات واژن در دوران قاعدگی افزایش پیدا میکند، اما در برخی افراد بهویژه در ابتدای یا انتهای پریود، واژن ممکن است خشکتر از حالت معمول باشد. خشکی واژن میتواند باعث احساس سوزش، درد سطحی یا تحریکپذیری بیشتر شود، بهخصوص هنگام نشستن یا راه رفتن.
۴. وجود تامپون یا کاپ قاعدگی
استفاده از تامپون یا کاپ قاعدگی در برخی زنان ممکن است باعث ایجاد فشار یا تحریک در ناحیه واژن شود، بهویژه اگر ابزار بهدرستی قرار نگرفته باشد یا واژن به دلیل خشکی یا حساسیت تحمل آن را نداشته باشد. در چنین حالتی، درد ممکن است با برداشتن وسیله برطرف شود.
۵. آندومتریوز
آندومتریوز یک بیماری زنانه شایع است که در آن بافتهای شبیه به آندومتر در خارج از رحم رشد میکنند. این بافتها میتوانند در اطراف واژن، دیواره لگن یا سایر اندامهای تناسلی رشد کرده و هنگام قاعدگی منقبض شوند و ایجاد درد کنند. یکی از علائم بارز آندومتریوز، درد واژن یا لگن هنگام پریود است که میتواند بسیار شدید باشد.
۶. واژینیسموس یا اسپاسم عضلات واژن
برخی زنان بهطور ناخودآگاه دچار انقباض غیرارادی عضلات واژن میشوند، بهویژه هنگام استرس، درد یا تحریک. این وضعیت که به آن واژینیسموس گفته میشود، میتواند در دوران قاعدگی شدت یابد و منجر به درد واژینال، بهخصوص در هنگام استفاده از نوار بهداشتی، تامپون یا کاپ قاعدگی شود.
۷. التهاب یا عفونت
عفونتهای واژینال (مانند عفونت قارچی یا باکتریایی) میتوانند باعث ایجاد درد، سوزش، خارش یا ترشحات غیرطبیعی شوند. در دوران قاعدگی، تغییر در سطح pH واژن ممکن است شرایط را برای رشد قارچها یا باکتریها فراهم کند و درد را بیشتر نمایان کند.
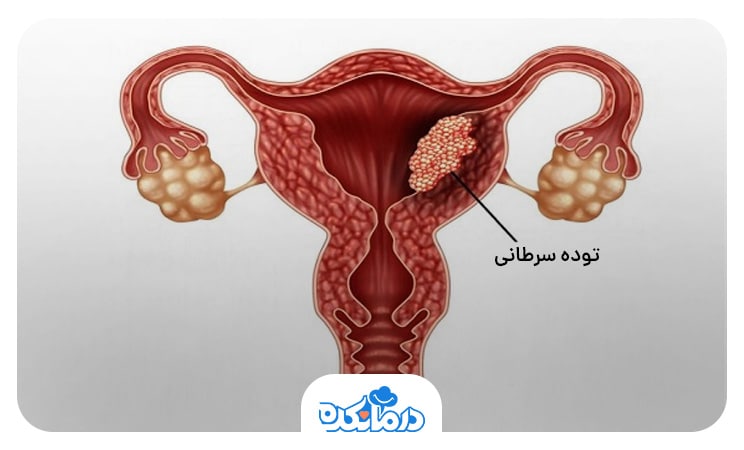
۸. کیست تخمدان
کیستهای تخمدانی گاهی در دوران پریود به علت تغییرات هورمونی، متورم یا تحریک میشوند و دردهایی ایجاد میکنند که ممکن است به واژن یا لگن منتشر شود. در این حالت، درد ممکن است بهصورت تیر کشنده یا یکطرفه احساس شود.
سایر عوامل تشدیدکننده درد واژن در پریود
-
اضطراب و استرس: استرس باعث انقباض عضلات و تحریک بیشتر اعصاب ناحیه لگن میشود.
-
نداشتن تحرک فیزیکی: کمتحرکی میتواند باعث افزایش دردهای لگنی و کاهش گردش خون در ناحیه تناسلی شود.
-
مصرف کافئین و غذاهای محرک: مصرف زیاد چای، قهوه، نوشابه و غذاهای شور میتواند حساسیت واژن و رحم را افزایش دهد.

راهکارهای کاهش درد واژن هنگام قاعدگی
برای مدیریت و کاهش درد واژن در این دوران، میتوان از روشهای زیر کمک گرفت:
-
مصرف داروهای ضد التهاب غیراستروئیدی مانند ایبوپروفن برای کاهش درد و انقباضات
-
استفاده از کمپرس گرم روی شکم یا لگن برای آرامسازی عضلات
-
حمام آب گرم برای تسکین دردهای عمقی
-
استفاده از روانکنندههای واژینال در صورت خشکی
-
تغییر روش بهداشتی (مثلاً تعویض تامپون با نوار بهداشتی یا بالعکس)
-
ورزشهای سبک مانند پیادهروی یا یوگا که به بهبود جریان خون کمک میکند
-
استراحت کافی و کاهش استرس از طریق مدیتیشن یا تمرین تنفس عمیق
چه زمانی باید به پزشک مراجعه کرد؟
اگر درد واژن در دوران پریود شدید، مداوم، یا همراه با علائم زیر باشد، بهتر است برای بررسی علت دقیق به پزشک مراجعه شود:
-
تب یا لرز
-
خونریزی بسیار شدید یا لختههای بزرگ
-
ترشحات بدبو یا تغییر رنگ واضح
-
درد هنگام ادرار یا رابطه جنسی
-
سابقه کیست، فیبروم یا آندومتریوز

جمعبندی
درد واژن در دوران قاعدگی ممکن است به دلایل متعددی ایجاد شود؛ از جمله انقباضات رحم، تحریک اعصاب لگنی، خشکی واژن، بیماریهای زمینهای مانند آندومتریوز یا کیست تخمدان، یا حتی دلایل سادهتری مانند استفاده نادرست از تامپون. در بیشتر موارد این درد قابل کنترل و طبیعی است، اما اگر شدت یا تداوم آن زیاد باشد، نیاز به ارزیابی تخصصی وجود دارد.
شناخت دقیق بدن، رعایت بهداشت فردی، کاهش استرس و استفاده از روشهای تسکین درد میتواند این تجربه را قابلتحملتر و حتی بدون درد کند. اگر از درد مداوم رنج میبرید، مراجعه به پزشک زنان بهترین و هوشمندانهترین انتخاب است.
آیا پیادهروی در دوران پریودی ضرر دارد؟
پریودی یا قاعدگی یکی از مراحل طبیعی چرخه زیستی زنان است که معمولاً هر ۲۱ تا ۳۵ روز یکبار اتفاق میافتد. این دوران ممکن است با علائمی مانند درد زیر شکم، خستگی، تغییرات خلقی، نفخ، و بیحوصلگی همراه باشد. در چنین شرایطی، بسیاری از زنان این سؤال را در ذهن دارند که آیا انجام فعالیتهایی مانند پیادهروی در دوران پریود مضر است یا میتواند به کاهش علائم کمک کند؟ در این مقاله بهطور جامع، علمی و سئو شده به بررسی تأثیر پیادهروی در زمان قاعدگی میپردازیم.

پیادهروی چیست و چه تأثیری بر بدن دارد؟
پیادهروی یکی از سادهترین و در عین حال مؤثرترین انواع فعالیت بدنی است که:
-
موجب بهبود گردش خون میشود
-
سطح انرژی بدن را افزایش میدهد
-
استرس و تنش را کاهش میدهد
-
به بهبود عملکرد دستگاه گوارش و خواب کمک میکند
این فعالیت سبک و قابل کنترل، برای تمام سنین و در اغلب شرایط بدنی قابل انجام است و به همین دلیل، اغلب پزشکان آن را بهعنوان روشی سالم و روزمره برای بهبود کیفیت زندگی توصیه میکنند.
تغییرات بدن در دوران پریودی
در طول قاعدگی، سطح هورمونهای استروژن و پروژسترون در بدن کاهش مییابد. این تغییرات هورمونی ممکن است منجر به بروز علائمی مانند:
-
انقباض عضلات رحم و درد شکمی
-
احساس خستگی و بیحالی
-
نوسانات خلقی، اضطراب یا افسردگی موقت
-
نفخ، سردرد، کمردرد و اختلالات گوارشی
این علائم میتوانند فعالیت روزانه را برای برخی زنان محدود کنند، اما راهکارهای طبیعی و بدون دارو نیز برای کاهش شدت آنها وجود دارد. یکی از این راهکارها، انجام فعالیت بدنی ملایم مانند پیادهروی است.

آیا پیادهروی در دوران پریودی ضرر دارد؟
پاسخ کوتاه و قطعی این است: خیر، پیادهروی در دوران پریودی نه تنها ضرر ندارد، بلکه مفید هم هست.
پزشکان و متخصصان زنان و زایمان معتقدند که فعالیت بدنی سبک مانند پیادهروی میتواند:
-
دردهای قاعدگی را کاهش دهد
-
خلقوخو را بهبود ببخشد
-
احساس خستگی را کمتر کند
-
از احتباس مایعات و نفخ جلوگیری کند
بهویژه در روزهای اول قاعدگی که بدن در حالت حساستری قرار دارد، پیادهروی ملایم میتواند بهترین جایگزین برای ورزشهای سنگین باشد.
فواید پیادهروی در دوران پریودی
۱. کاهش دردهای شکمی و گرفتگی عضلات
هنگام پیادهروی، بدن آندورفین ترشح میکند؛ مادهای طبیعی که نقش ضد درد و شادیآور دارد. این ماده میتواند شدت دردهای ناشی از انقباضات رحم را کاهش دهد.
۲. بهبود خلقوخو و کاهش اضطراب
نوسانات هورمونی در دوران پریود ممکن است باعث تحریکپذیری، افسردگی یا بیقراری شوند. پیادهروی با تحریک تولید سروتونین و دوپامین میتواند به متعادلسازی خلقوخو کمک کند.
۳. افزایش جریان خون و کاهش نفخ
حرکت منظم بدن موجب بهبود گردش خون در ناحیه شکم و لگن میشود. این موضوع باعث میشود که احساس سنگینی، نفخ یا تورم که اغلب در دوران قاعدگی بروز میکند، کاهش یابد.

۴. کاهش خستگی و افزایش انرژی
برخلاف تصور رایج، استراحت زیاد و بیتحرکی در دوران پریود ممکن است احساس خستگی را بیشتر کند. پیادهروی کوتاهمدت، حتی روزانه ۲۰ تا ۳۰ دقیقه، میتواند انرژی بدن را بازیابی کند.
۵. تنظیم خواب و کاهش بیخوابی
بسیاری از زنان در دوران پریود با اختلالات خواب مواجه میشوند. فعالیت بدنی سبک مانند پیادهروی در ساعات مناسب روز، میتواند به تنظیم چرخه خواب و بهبود کیفیت آن کمک کند.
چه زمانی نباید پیادهروی کرد؟
اگرچه پیادهروی برای اکثر زنان در دوران پریود بیخطر و مفید است، اما در برخی موارد خاص بهتر است از آن خودداری شود یا با احتیاط انجام شود:
-
در صورت درد شدید یا خونریزی غیرطبیعی
-
در موارد کمخونی شدید یا ضعف بدنی زیاد
-
در صورت وجود عفونتهای دستگاه تناسلی یا تب
-
در روزهای اول قاعدگی که شدت علائم زیاد است (در این حالت میتوان فعالیت را به روزهای بعدی موکول کرد)
در هر شرایطی، بهتر است به واکنش بدن خود گوش دهید و بر اساس توانایی بدنی تصمیمگیری کنید.
نکاتی برای پیادهروی راحت در دوران قاعدگی
برای اینکه پیادهروی در این دوران راحتتر و مؤثرتر باشد، رعایت چند نکته کاربردی ضروری است:
-
لباس راحت و آزاد بپوشید تا جریان خون و تنفس پوست بهخوبی انجام شود.
-
از نوار بهداشتی یا کاپ قاعدگی مناسب استفاده کنید تا احساس امنیت و راحتی داشته باشید.
-
آب کافی بنوشید تا بدن دچار کمآبی نشود.
-
در صورت نیاز، از داروهای مسکن ملایم (مانند ایبوپروفن) استفاده کنید تا درد کاهش یابد.
-
محیط آرام و هوای تازه برای پیادهروی انتخاب کنید تا اثرات روانی مثبت آن بیشتر شود.

مقایسه پیادهروی با سایر ورزشها در دوران قاعدگی
| نوع ورزش | شدت فعالیت | مناسب در دوران پریود؟ | توضیح |
|---|---|---|---|
| پیادهروی | سبک تا متوسط | بله | گزینهای ایدهآل برای همه روزهای پریود |
| یوگا | سبک | بله | آرامسازی بدن و ذهن، کاهش درد |
| دویدن | متوسط تا شدید | بسته به توان فرد | در صورت انرژی کافی و بدون درد قابل انجام است |
| شنا | متوسط | بله، اما نیاز به رعایت بهداشت بیشتر دارد | کاهش فشار عضلات و آرامشبخش |
| تمرینات قدرتی | سنگین | خیر | ممکن است فشار بیش از حد به عضلات وارد شود |
نتیجهگیری اینکه در میان تمام فعالیتهای فیزیکی، پیادهروی امنترین، در دسترسترین و کمعارضهترین گزینه در دوران پریود است.
آیا پیادهروی تأثیری بر طول یا شدت پریود دارد؟
تحقیقات علمی نشان دادهاند که فعالیت بدنی سبک تا متوسط مانند پیادهروی ممکن است:
-
مدت زمان پریود را کمی کوتاهتر کند
-
شدت خونریزی را بهصورت جزئی کاهش دهد
-
نظم چرخه قاعدگی را در بلندمدت بهبود ببخشد
البته تأثیر دقیق آن در هر فرد متفاوت است و به فاکتورهایی مانند تغذیه، سبک زندگی، وضعیت هورمونی و سابقه بیماریهای زنان بستگی دارد.

نتیجهگیری نهایی
در پاسخ به سؤال مهم “آیا پیادهروی در دوران پریودی ضرر دارد؟” باید با اطمینان گفت:
خیر، پیادهروی نه تنها مضر نیست، بلکه به کاهش درد، بهبود خلقوخو، افزایش انرژی و تنظیم عملکرد بدن در دوران قاعدگی کمک میکند.
این فعالیت سبک و کمفشار، یک انتخاب مناسب برای زنانی است که میخواهند در دوران پریود نیز فعال باقی بمانند، بدون اینکه به بدن خود فشار وارد کنند. تنها در صورت وجود علائم شدید یا شرایط خاص پزشکی، باید فعالیت بدنی را محدود کرد و با پزشک مشورت نمود.

در نهایت، هر زنی باید با توجه به شرایط بدنی و نیازهای خود تصمیم بگیرد، اما پیادهروی بهعنوان راهکاری طبیعی و مؤثر برای مدیریت بهتر دوران قاعدگی بهشدت توصیه میشود.
در دوران پریودی چه بخوریم؟ تغذیه مناسب برای کاهش درد، نفخ و بهبود خلقوخو
دوره قاعدگی یا پریود، زمانی است که بدن زنان دچار تغییرات فیزیولوژیکی و هورمونی متعددی میشود. این تغییرات اغلب با علائمی مانند درد شکم، نفخ، خستگی، بیحوصلگی، تغییرات خلقوخو، سردرد و کاهش انرژی همراه است. یکی از مهمترین عوامل مؤثر در مدیریت این علائم، تغذیه مناسب در دوران پریود است. در این مقاله بهصورت علمی و کاربردی بررسی میکنیم که در دوران پریودی چه بخوریم تا دردها کاهش یابد، سطح انرژی بهتر شود و سلامت جسم و روان حفظ گردد.

چرا تغذیه در دوران پریودی اهمیت دارد؟
هورمونهایی مانند استروژن و پروژسترون در دوران قاعدگی دچار نوسان میشوند. این نوسانات میتوانند بر متابولیسم، اشتها، خلقوخو، سطح انرژی، احتباس آب و حتی عملکرد مغز تأثیر بگذارند. انتخاب صحیح مواد غذایی میتواند:
-
دردهای قاعدگی را کاهش دهد
-
از کمخونی ناشی از خونریزی جلوگیری کند
-
نفخ و ورم را کاهش دهد
-
خلقوخو را بهبود بخشد
-
سیستم ایمنی را تقویت کند
مواد غذایی مفید در دوران پریودی
۱. سبزیجات برگسبز
سبزیهایی مانند اسفناج، کلمبرگ، کاهو، برگ چغندر و جعفری سرشار از آهن، کلسیم، منیزیم و ویتامین K هستند. این مواد مغذی برای جبران کاهش آهن ناشی از خونریزی، آرامسازی عضلات رحم و کاهش درد مفیدند.
پیشنهاد مصرف: سالاد با اسفناج، اسموتی سبز یا آش سبزیجات سبک
۲. ماهیهای چرب
ماهیهایی مانند سالمون، ساردین و تن منابع بسیار خوبی از اسیدهای چرب امگا-۳ هستند که خواص ضدالتهابی دارند. این چربیها به کاهش انقباضات رحمی، کاهش درد و بهبود خلقوخو کمک میکنند.
پیشنهاد مصرف: ماهی سالمون گریلشده با سبزیجات، کنسرو ساردین با نان سبوسدار

۳. حبوبات و غلات کامل
عدس، نخود، لوبیا، جو دوسر، بلغور و نانهای سبوسدار غنی از آهن، فیبر، ویتامینهای گروه B و پروتئین گیاهی هستند. آنها به کنترل قند خون، پیشگیری از کمخونی و احساس سیری طولانیمدت کمک میکنند.
پیشنهاد مصرف: عدسی با لیمو، لوبیا پلو با سبزیجات، فرنی جو
۴. مغزها و دانهها
بادام، گردو، تخم کتان، تخم چیا و تخمه آفتابگردان حاوی منیزیم، روی، امگا-۳ و آنتیاکسیدانها هستند که التهاب و درد را کاهش میدهند و خلقوخو را بهبود میبخشند.
پیشنهاد مصرف: میانوعده بادام خام، اضافه کردن تخم چیا به ماست یا اسموتی
۵. میوههای تازه و خشک
میوههایی مانند موز، آناناس، سیب، پرتقال، کیوی و خرما سرشار از پتاسیم، ویتامین C و فیبر هستند که به کاهش نفخ، تقویت سیستم ایمنی و تأمین انرژی کمک میکنند.
پیشنهاد مصرف: موز با کره بادامزمینی، ترکیب خرما و گردو، اسموتی پرتقال و کیوی
۶. شکلات تلخ
شکلات تلخ (با حداقل ۷۰٪ کاکائو) منبع غنی از منیزیم و آنتیاکسیدانهاست. مصرف مقدار متعادل شکلات تلخ میتواند خلقوخو را بهتر کند و میل به شیرینی را کاهش دهد.
پیشنهاد مصرف: ۲–۳ مربع شکلات تلخ بهعنوان میانوعده عصرانه
۷. غذاهای سرشار از پروتئین
پروتئین به ثبات قند خون، کاهش نوسانات خلقی و تأمین انرژی پایدار کمک میکند. گوشت سفید، تخممرغ، سویا، عدس و لبنیات کمچرب از منابع خوب پروتئین هستند.
پیشنهاد مصرف: تخممرغ آبپز، مرغ گریلشده، سوپ عدس با ماست کمچرب
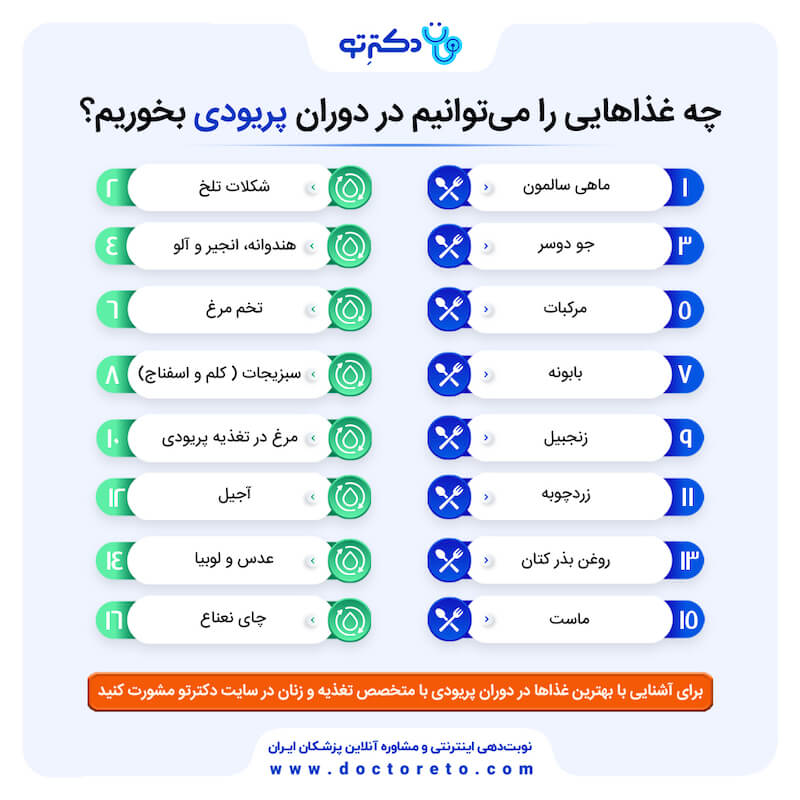
۸. نوشیدنیهای مفید
مصرف مایعات گرم و ضدالتهاب میتواند به تسکین درد و نفخ کمک کند. دمنوشهایی مانند:
-
بابونه: آرامبخش و ضد درد
-
نعنا: ضدنفخ و خوشبوکننده
-
زنجبیل: ضد التهاب و ضد تهوع
-
رازیانه: کاهش انقباضات رحمی
پیشنهاد مصرف: نوشیدن ۲–۳ فنجان دمنوش در طول روز، بهویژه قبل از خواب
مواد غذایی که باید در دوران پریود کمتر مصرف شوند
۱. غذاهای پرچرب و سرخشده
چربیهای اشباعشده و ترانس موجود در فستفودها، غذاهای سرخشده و فرآوریشده میتوانند التهاب را افزایش داده و درد قاعدگی را تشدید کنند.
۲. کافئین
قهوه، چای پررنگ و نوشابههای انرژیزا باعث انقباض عروق خونی و تحریک اعصاب میشوند که میتواند منجر به افزایش دردهای قاعدگی، بیخوابی و اضطراب شود.
۳. غذاهای شور
نمک زیاد باعث احتباس آب و نفخ شکم میشود. بنابراین بهتر است مصرف چیپس، کنسروها و سوسیس و کالباس در دوران پریود محدود شود.

۴. قندهای ساده
مصرف زیاد شیرینیها و خوراکیهای حاوی قند بالا باعث نوسانات قند خون و تغییرات خلقی میشود. بهتر است شیرینیهای فرآوریشده با منابع طبیعی مانند خرما و عسل جایگزین شوند.
در دوران پریودی چه بخوریم؟
نکات تغذیهای مکمل برای بهبود علائم پریودی
-
مصرف منیزیم و کلسیم: این دو ماده معدنی به کاهش گرفتگی عضلات، آرامسازی اعصاب و بهبود خواب کمک میکنند. منیزیم در مغزها، دانهها و سبزیجات سبز و کلسیم در لبنیات و بادام وجود دارد.
-
ویتامین B6 و B12: برای حفظ تعادل خلقوخو، جلوگیری از افسردگی و تأمین انرژی ضروری هستند.
-
آهن و ویتامین C: برای پیشگیری از کمخونی و افزایش جذب آهن باید همراه مصرف منابع آهن، غذاهای حاوی ویتامین C مانند پرتقال، فلفل دلمهای و کیوی نیز مصرف شوند.
-
هیدراته ماندن بدن: نوشیدن ۶ تا ۸ لیوان آب در روز به دفع سموم و کاهش نفخ کمک میکند.

برنامه غذایی پیشنهادی برای یک روز پریودی
صبحانه: فرنی جو با موز و دارچین + چای بابونه
میانوعده: مخلوط خرما و گردو
ناهار: ماهی سالمون گریلشده + برنج قهوهای + سبزیجات بخارپز
عصرانه: اسموتی پرتقال و اسفناج + چند تکه شکلات تلخ
شام: سوپ عدس با کمی ماست کمچرب
قبل از خواب: دمنوش نعنا یا رازیانه
جمعبندی
تغذیه سالم و هوشمندانه در دوران پریود میتواند نقش مهمی در بهبود کیفیت زندگی، کاهش درد و تقویت سیستم ایمنی ایفا کند. انتخاب غذاهای غنی از آهن، منیزیم، امگا-۳، پروتئین، ویتامینهای گروه B و نوشیدنیهای ضدالتهاب، نهتنها دردهای قاعدگی را کاهش میدهد، بلکه به ایجاد تعادل خلقوخو و انرژی کمک میکند.

در مقابل، پرهیز از غذاهای پرنمک، پرچرب، شیرین و کافئیندار میتواند از بروز نفخ، خستگی و تحریکپذیری جلوگیری کند. با رعایت این توصیهها، میتوان دوران پریودی را با آرامش، کنترل بهتر و حس بهتر پشت سر گذاشت.
آیا ژلوفن برای درد قاعدگی خوب است؟
درد قاعدگی یا دیسمنوره یکی از شایعترین مشکلاتی است که بسیاری از زنان در سنین باروری تجربه میکنند. این درد معمولاً به صورت گرفتگی در ناحیه پایین شکم، کمردرد، تهوع و گاهی سردرد بروز میکند و میتواند فعالیتهای روزمره فرد را مختل کند. یکی از داروهایی که بسیاری از زنان برای تسکین این درد مصرف میکنند، ژلوفن است. در این مقاله بهطور کامل، علمی و سئو شده به بررسی این سؤال مهم میپردازیم که آیا ژلوفن برای درد قاعدگی مفید است یا خیر؟

ژلوفن چیست و چه ترکیبی دارد؟
ژلوفن نام تجاری دارویی است که ایبوپروفن ماده مؤثره آن است. ایبوپروفن از خانواده داروهای ضد التهاب غیراستروئیدی (NSAIDs) است. این داروها معمولاً برای تسکین درد، کاهش التهاب و تب استفاده میشوند. ژلوفن بهصورت کپسول ژلاتینی نرم عرضه میشود و از داروهایی است که بهسرعت در بدن جذب شده و اثر میگذارد.
علت درد قاعدگی چیست؟
دردهای قاعدگی عمدتاً ناشی از انقباضات عضلانی رحم هستند که برای خروج خون قاعدگی اتفاق میافتند. این انقباضات به وسیله مواد شیمیاییای به نام پروستاگلاندینها ایجاد میشوند که در لایه داخلی رحم تولید میشوند. سطح بالای پروستاگلاندینها باعث:
-
افزایش شدت انقباضات
-
تنگ شدن عروق خونی رحم
-
احساس درد و گرفتگی شکمی
میشود. بنابراین دارویی که بتواند سطح پروستاگلاندین را کاهش دهد یا اثر آن را مهار کند، میتواند در کاهش درد مؤثر باشد.

مکانیسم اثر ژلوفن در کاهش درد قاعدگی
ژلوفن با مهار آنزیم سیکلو اکسیژناز (COX) که در تولید پروستاگلاندینها نقش دارد، موجب کاهش سطح پروستاگلاندینها در بدن میشود. به این ترتیب:
-
انقباضات رحم کمتر میشود
-
جریان خون بهتر برقرار میشود
-
شدت درد کاهش مییابد
به همین دلیل ژلوفن بهعنوان یکی از داروهای مؤثر در کاهش دردهای خفیف تا متوسط قاعدگی شناخته میشود.
مزایای استفاده از ژلوفن برای درد قاعدگی
۱. شروع اثر سریع
ژلوفن بهصورت کپسول ژلاتینی عرضه میشود که سریعتر از قرصهای معمولی در بدن جذب میشود. اغلب زنان ظرف ۲۰ تا ۴۵ دقیقه پس از مصرف، کاهش درد را احساس میکنند.
۲. کاهش مؤثر دردهای شکمی و کمری
ژلوفن برای دردهای ناحیه پایین شکم، کمر و رانها که از رایجترین محلهای درد قاعدگی هستند، اثر تسکینی دارد.
۳. کمک به کاهش التهاب
در زنانی که دچار التهاب رحم یا تخمدانها هستند، ژلوفن میتواند به کاهش این التهاب و بهبود احساس عمومی کمک کند.
۴. کاهش سردردهای قاعدگی
برخی زنان در دوران قاعدگی دچار سردرد یا میگرن میشوند. ژلوفن در کاهش این نوع سردردها نیز مفید است.
دوز مناسب مصرف ژلوفن در دوران پریود
-
دوز رایج برای کاهش درد قاعدگی: ۴۰۰ میلیگرم هر ۶ تا ۸ ساعت
-
حداکثر دوز روزانه: ۱۲۰۰ تا ۲۴۰۰ میلیگرم (تحت نظر پزشک)
توصیه میشود:
-
دارو را با معده پر یا همراه غذا مصرف کنید تا از ناراحتی معده جلوگیری شود
-
در صورتی که درد شدید است، بهتر است مصرف دارو از اولین روز قاعدگی یا حتی یکی دو روز قبل از شروع پریود آغاز شود تا سطح پروستاگلاندین پایین نگه داشته شود

موارد منع مصرف ژلوفن
اگرچه ژلوفن دارویی مؤثر است، اما برای همه افراد مناسب نیست. افرادی که شرایط زیر را دارند باید با احتیاط مصرف کنند یا از مصرف آن اجتناب نمایند:
-
زخم معده یا سابقه خونریزی گوارشی
-
مشکلات کلیوی یا کبدی
-
آسم حساس به NSAIDs
-
سابقه بیماریهای قلبی یا فشار خون بالا
-
بارداری، بهویژه در سهماهه سوم
مصرف بلندمدت یا بیرویه ژلوفن میتواند باعث بروز مشکلات گوارشی، آسیب کلیوی، اختلالات انعقادی و افزایش فشار خون شود.
عوارض جانبی احتمالی ژلوفن
ژلوفن مانند سایر داروهای ضد التهاب، ممکن است در برخی افراد عوارضی ایجاد کند، از جمله:
-
درد معده، سوزش سر دل، تهوع
-
اسهال یا یبوست
-
سرگیجه یا سردرد
-
واکنشهای آلرژیک مانند خارش یا راش پوستی
-
افزایش خطر خونریزی در مصرف طولانیمدت
در صورت بروز هرگونه علامت غیرعادی پس از مصرف ژلوفن، باید مصرف دارو قطع شده و با پزشک مشورت شود.
جایگزینهای طبیعی یا دارویی ژلوفن
اگر به هر دلیلی نمیخواهید یا نمیتوانید از ژلوفن استفاده کنید، گزینههای دیگری هم برای کاهش درد قاعدگی وجود دارد:
داروهای جایگزین:
-
استامینوفن: در مواردی که درد شدید نیست
-
دیکلوفناک یا ناپروکسن: گزینههای دیگر از خانواده NSAIDs
-
کرمهای موضعی یا پچهای گرمکننده شکم
روشهای طبیعی:
-
مصرف دمنوشهایی مانند بابونه، زنجبیل، دارچین
-
استفاده از کیسه آب گرم روی شکم
-
انجام حرکات کششی سبک یا یوگا
-
ماساژ ناحیه تحتانی شکم
-
مصرف مواد غذایی ضدالتهاب مانند ماهی، سبزیجات برگدار و مغزها

چه زمانی برای مصرف ژلوفن به پزشک مراجعه کنیم؟
در شرایط زیر بهتر است پیش از مصرف ژلوفن با پزشک مشورت شود:
-
اگر درد قاعدگی بیش از ۲ تا ۳ روز ادامه دارد
-
در صورت درد شدید غیرقابل تحمل که به دارو پاسخ نمیدهد
-
اگر پریود بهصورت غیرطبیعی سنگین یا همراه با لختههای زیاد است
-
در صورت سابقه بیماریهای گوارشی یا کلیوی
-
در صورت نیاز به مصرف مکرر ژلوفن در هر چرخه قاعدگی
این شرایط ممکن است نیازمند بررسیهای دقیقتر یا درمانهای تخصصیتر باشند.

نتیجهگیری نهایی
در پاسخ به سؤال اصلی “آیا ژلوفن برای درد قاعدگی خوب است؟” باید گفت:
بله، ژلوفن یکی از داروهای مؤثر و پرکاربرد در کاهش درد قاعدگی است. این دارو با کاهش سطح پروستاگلاندینها در بدن باعث تسکین درد، کاهش التهاب و بهبود حال عمومی در دوران پریود میشود. البته مصرف آن باید با دوز مناسب و رعایت موارد احتیاطی انجام شود.

اگرچه ژلوفن به بسیاری از زنان کمک میکند تا دوران قاعدگی را راحتتر سپری کنند، اما نباید آن را بهطور خودسرانه و بلندمدت مصرف کرد. در صورت وجود بیماری زمینهای یا علائم غیرطبیعی، مشورت با پزشک بهترین راهکار است.
در نهایت، آگاهی از عملکرد بدن، توجه به علائم هشداردهنده و استفاده متعادل از داروها، کلید مدیریت صحیح و سالم دوران قاعدگی است.